INDICE
SOMMARIO………..2
INTRODUZIONE IL DOLORE………...5
LA FISIOLOGIA DEL DOLORE……….6
IL DOLORE NEL PARTO……….11
IL PARTO………16
LA FISIOLOGIA DEL PARTO………..18
LA PARTOANALGESIA………28
L’ANALGESIA FARMACOLOGICA……….31
SCOPO DELLO STUDIO……….45
MATERIALI E METODI………46
RISULTATI……….49
DISCUSSIONE E CONCLUSIONI………..62
SOMMARIO
L’anestesia epidurale è il metodo farmacologico più efficace e popolare per il trattamento del dolore nel parto.
La patogenesi di tale dolore è multifattoriale: infatti, per la sua insorgenza sono responsabili stimoli fisici, fattori emotivi, cognitivi e socio-culturali.
Approssimativamente il 60% delle donne, 2,4 milioni ogni anno, scelgono, negli Stati Uniti, la tecnica peridurale o combinata spino-peridurale per l’analgesia durante il parto. In Italia l’impiego della partoanalgesia è in aumento, routinario in alcuni ospedali, occasionale in altri.
Questa tecnica antalgica è accompagnata da una serie di effetti collaterali che interessano la madre e il meccanismo del parto. Le complicanze più frequenti sono: nausea, vomito, prurito, ipotensione, lombalgia, malposizionamento del catetere peridurale, cefalea, prolungamento del travaglio; discussa è la sua relazione con il taglio cesareo.
Il fine del nostro studio è quello di valutare l’entità degli effetti, sia positivi sia negativi, dell’anestesia epidurale quando usata come trattamento antalgico nel travaglio di parto.
Si tratta di uno studio retrospettivo comprendente 2448 donne che hanno partorito nella nostra unità operativa tra il gennaio del 2004 e il giugno del 2006.
All’interno di tale popolazione si possono distinguere tre gruppi: il primo (955) e il secondo (494) includono pazienti che hanno partorito per via vaginale; il secondo si caratterizza per l’utilizzo della terapia antalgica. Il terzo è costituito da 999 donne che hanno partorito con taglio cesareo. Le variabili studiate sono: età e parità della donna, patologie pregresse e presenti, durata del travaglio, operazioni ostetriche, lacerazioni medie e severe, indicazioni al taglio cesareo, condizioni materne. Per le condizioni neonatali alla nascita, è stato visto; l’indice di Apgar al 5° minuto e il peso alla nascita (>3800g).
I risultati ottenuti mostrano che il 33,6% della popolazione studiata ha scelto la partoanalgesia attraverso l’anestesia epidurale, e di tale percentuale l’80,16% è costituita da nullipare.
Valutando la durata del travaglio, si può notare come, nel gruppo 1, nelle nullipare se ne abbia una riduzione in media di circa 2h rispetto alle nullipare del gruppo 2, mentre per le multipare non abbiamo evidenziato differenze di tale entità.
Le operazioni ostetriche, includendo tra esse l’utilizzo di vacuum estractor, di forcipe e dell’episiotomia; sono risultate in percentuale maggiore nel gruppo che ha utilizzato l’analgesia epidurale; soprattutto l’episiotomia si è resa necessaria nel 52,02% dei casi nel gruppo che ha usufruito della peridurale e nel 37,59% nell’altro gruppo.
Prendendo in considerazione la variabile “lacerazioni severe” non abbiamo individuato un’associazione significativa sia con l’epidurale che con l’operatività del parto.
Nel gruppo che ha effettuato il taglio cesareo si distinguono 535 gestanti per cui era stato programmato, e 464 nelle quali invece è stata necessaria una procedura d’urgenza. In quest’ultime ben l’83,4% rappresentano le gestanti che avevano fatto uso dell’epidurale.
IL DOLORE
Il termine dolore deriva dal latino dolor, che può significare dolore fisico ma anche afflizione, angoscia, quindi dolore dell’anima. La stessa etimologia della parola ci indica quanto possa essere semplicistico intendere il dolore esclusivamente come sintomo di una lesione organica; in realtà, esso deriva da un insieme di esperienze, fisiche, sensoriali, cognitive e affettive.
Il dolore ha suscitato da sempre nell’uomo la volontà di ricercarne i perché e di porne ad esso rimedio. Gli antichi greci, per cui lo scopo della vita era la ricerca della felicità, mitigavano il dolore attraverso l’ascesi filosofica. Nel Medioevo, periodo in cui ogni esperienza di vita è permeata dal cristianesimo, il dolore è inteso come mezzo di purificazione ed elevazione morale.
La tolleranza al dolore è una variabile individuale che sottostà a fattori psicofisici, mai priva di una componente emotiva e, in virtù di ciò, non è mai un’esperienza singolare né paragonabile. L’emotività può far comparire sofferenza senza che si abbia una componente organica. Un fattore da prendere in considerazione è l’anticipazione del dolore, vissuto come prospettiva futura di una sensazione più forte che può portare ad alterazioni comportamentali, ansia, paura.
L’uomo si differenzia dall’animale per l’estrema corticalizzazione, che gli conferisce la capacità di prevedere le conseguenze degli eventi; tali
elaborazioni avvengono a livello corticale e sono integrate nella regione prefrontale. Pertanto si ritiene che forse i primati ed i carnivori siano paragonabili ad un uomo lobectomizzato; mancano infatti di una corteccia neoevoluta che gli permetta di affiancare al dolore la sofferenza e che genera ansia che nell’uomo invece fa da corollario all’alterazione organica (1).
LA FISIOLOGIA DEL DOLORE
Il dolore costituisce per l’organismo principalmente un meccanismo di difesa. Esso insorge quando qualche tessuto sta subendo un danno e induce il soggetto a reagire allo scopo di rimuovere lo stimolo doloroso. I recettori dolorifici o nocicettori sono terminazioni nervose libere che si trovano distribuite diffusamente negli strati superficiali della cute e in alcuni tessuti profondi. Si possono distinguere molteplici stimoli dolorifici: meccanici, termici e chimici.
A differenza della maggioranza dei recettori sensitivi, i nocicettori si adattano poco agli stimoli dolorifici e come conseguenza di questo continuano a segnalare lo stimolo nocivo responsabile del dolore fino a quando persiste.
I nocicettori utilizzano due vie distinte per la trasmissione degli stimoli dolorifici all’interno del sistema nervoso centrale. Queste due vie corrispondono in parte a due differenti tipi di dolore; il dolore lento e il dolore rapido. Il dolore rapido insorge entro un decimo di secondo
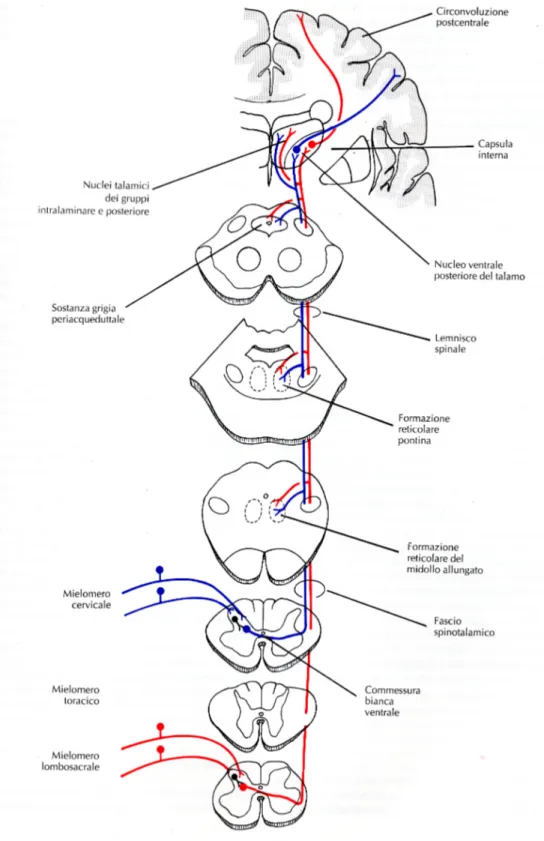
dall’applicazione dello stimolo, in quanto viene trasmesso da fibre mielinizzate del tipo A_ con velocità di conduzione compresa tra 6 e 30 m/s. Il dolore lento utilizza invece fibre non mielinizzate del tipo C, con una velocità compresa tra 0,5 e 2 m/s. Entrando nel midollo spinale le fibre A_ vanno a costituire per la maggior parte il Fascio Neospinotalamico, mentre le fibre C si organizzano nel Fascio Paleospinotalamico, filogeneticamente più antico; entrambi contribuiscono alla formazione del Sistema Antero-Laterale. Tra i centri di relè sottocorticali del dolore vanno ricordati: la Formazione Reticolare e il Talamo, che proiettano a livello corticale sull’area somestesica. Si ritiene che la corteccia svolga un’importante funzione nel riconoscimento della qualità del dolore, anche se la percezione dolorifica potrebbe essere una funzione di strutture sottocorticali.
La soglia del dolore è estremamente variabile da persona a persona e ciò è in parte dovuto all’esistenza di un meccanismo analgesico presente all’interno del sistema nervoso, capace di sopprimere l’afferenza dei segnali dolorifici.
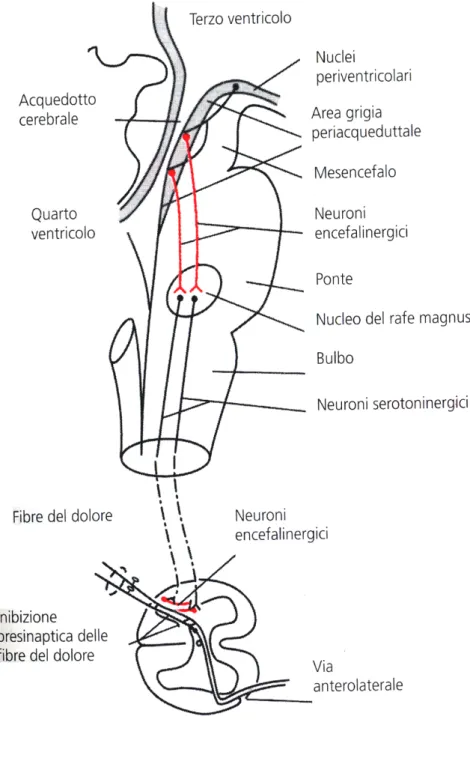
Questo è costituito da tre componenti principali: la sostanza grigia periacqueduttale e le aree periventricolari del mesencefalo e del ponte; neuroni di queste aree inviano segnali al Nucleo del rafe magnus (nucleo della linea mediana che occupa la parte inferiore del ponte e quella superiore del bulbo), e al Nucleo reticolare paragigantocellulare (laterale al bulbo). Da questi nuclei i segnali vengono trasmessi lungo i cordoni dorsolaterali del midollo spinale al complesso di inibizione del
dolore situato nelle corna posteriori del midollo spinale. A tale livello gli impulsi per l’analgesia possono bloccare i segnali dolorifici prima che vengano inviati all’encefalo.
Alla base di tale sistema c’è sicuramente un’attivazione corticale che agisce poi insieme al sistema limbico nell’attivare il grigio periacqueduttale.
I neurotrasmettitori principali di tale sistema sono le encefaline e la serotonina. Il grigio periacqueduttale, stimolato da fibre discendenti, rilascia encefalina che va ad eccitare il nucleo magno del rafe che rilascia serotonina. Quest’ultima “chiude il cancello per il dolore” agendo sulla sostanza gelatinosa del Rolando. A tale livello si instaura infatti un’inibizione presinaptica e postsinaptica di entrambi i tipi di fibre afferenti (A_ e C) a livello delle loro sinapsi nelle corna posteriori (inibizione mediata dalle encefaline).
Si può parlare quindi di un “blocco” periferico del dolore, nonostante questo abbia origine da un dispositivo centrale; infatti il primum movens è la stimolazione del Sistema Limbico a livello telencefalico. Questo ci permette di comprendere almeno in parte il perché della soggettività del dolore dell’individuo e la possibilità di dominarlo anche con sistemi non farmacologici (2).
Figura A. Sistema spinotalamico per la sensibilità dolorifica, termica, tattile e pressoria.
Figura B. Il sistema encefalico-spinale per l’analgesia e l’inibizione dei segnali dolorifici in entrata a livello del midollo spinale.
IL DOLORE NEL PARTO
Il dolore del parto, è una sensazione che origina durante il travaglio dal sommarsi di stimoli fisici, sensoriali e cognitivi; perciò si può affermare che la ha una patogenesi psicosomatica.
Il dolore periodico che aumenta, svanisce e compare in sincronia con la
contrazione uterina ogni 3-4 minuti, ha in media una durata di 30-40
secondi. La sensazione dolorosa si localizza a livello lombosacrale, addominale e sovrapubico.
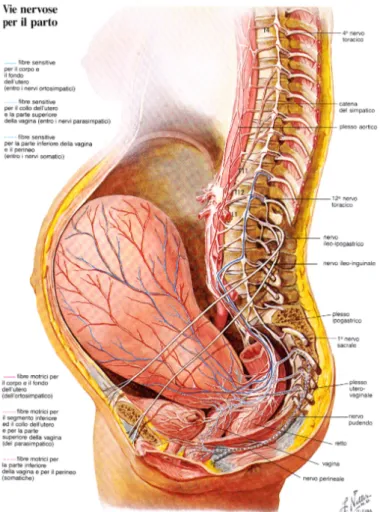
E’ dimostrato che questo dolore è trasmesso prima lungo le fibre sensitive provenienti dal corpo e dal fondo dell’utero alla grande rete gangliare circumcervicale, e poi lungo i nervi ipogastrici ed il plesso aortico addominale al tronco del simpatico a livello della seconda e terza vertebra lombare. Andando verso l’alto, queste fibre attraversano i rami comunicanti dell’undicesimo e del dodicesimo nervo toracico e probabilmente anche del primo nervo lombare per entrare nei gangli spinali omonimi. Qui la via afferente entra nel midollo spinale, dove, mediante il fascio spinotalamico, giunge al talamo e successivamente alla corteccia cerebrale.
La seconda componente del dolore nel parto è associata alla
dilatazione cervicale; queste stimolazioni dolorose sono trasmesse
attraverso i nervi parasimpatici connessi al secondo, terzo e quarto nervo sacrale. Ne risulta un dolore sacrale e sacro-iliaco.
La terza componente è invece rappresentata dallo stiramento dei
tessuti molli durante l’espulsione del feto; in questo caso è coinvolto il
nervo pudendo interno e i suoi rami perineali e emorroidali (3). (figura 1)
Figura 1. Le vie nervose del dolore nel parto.
In particolare, nelle diverse fasi del parto si possono distinguere le vie nervose interessate e un diverso tipo di dolore.
Nel periodo dilatante alla base del dolore vi sono le contrazioni uterine; si può parlare di dolore viscerale dovuto alla stimolazione di:
- Fibre sensitive di corpo e cervice uterina; - Plesso uterino;
- Plesso cervicale; - Plesso pelvico; - Plesso ipogastrico.
Nel periodo espulsivo si parla di dolore somatico; alle contrazioni uterine si somma lo stiramento dei tessuti molli di vagina e perineo, che nell’insieme è dovuto a:
- Stiramento delle strutture annessiali (T8);
- Compressione delle strutture viscerali, vescica, uretra e retto (T10-L1);
- Compressione della muscolatura lombo-sacrale (L5);
- Compressione delle radici del plesso lombo-sacrale (L4-S1); - Stiramento del pavimento pelvico e del perineo (S2-S4).
Tra i fattori che influenzano l’entità del dolore vanno considerati:
- Le dimensioni del feto; - Il tipo di presentazione;
- La durata della fase di riposo; - La rapidità della dilatazione;
- L’intensità e durata delle contrazioni; - La personalità della gestante;
- La professionalità e la continuità dell’assistenza ostetrica sia durante la gravidanza che durante il travaglio;;
- L’ambiente famigliare di provenienza;
- L’ambiente sanitario in cui il parto si verifica.
Nel periodo prodromico, in cui iniziano ad intensificarsi le contrazioni uterine, queste vengono percepite come sensazioni fastidiose e non si può ancora parlare di dolore.
E’ nella fase dilatante che inizia a presentarsi il dolore e che progressivamente cresce di intensità; prima è localizzato nella regione lombo-sacrale per poi estendersi a cintura verso l’addome e nella regione sovrapubica. L’acme viene raggiunto a dilatazione completa. Nel periodo espulsivo le sensazioni dolorose sono meglio sopportate, forse perché la donna ne avverte la finalità oppure perché è impegnata e concentrata nella coordinazione degli sforzi espulsivi volontari. In questo periodo il dolore non deriva unicamente dalle contrazioni uterine, ma anche dalle sollecitazioni meccaniche delle parti molli (4).
VALUTAZIONE DEL DOLORE DA PARTO
Per valutare l’intensità del dolore e l’efficacia delle tecniche di analgesia sono utilizzate scale standardizzate che utilizzano rilevazioni verbali (McGill Pain Quantitative Questionares: MPQ), visuali (Visual Analogue Scale: VAS) o comportamentali (Present Behavioral Intensity Scale).
Le rilevazioni verbali (MPQ) sono complesse e poco adattabili al travaglio, risentono dei processi di elaborazione del dolore in base all’esperienza personale, sebbene consentano di caratterizzarne la qualità.
La VAS è una metodica semplice, molto diffusa in campo ostetrico, che valuta l’intensità del dolore tramite la visualizzazione di una scala rettilinea di 100 mm che ha come estremi da una pare “nessun dolore” e dall’altra ”il massimo dolore possibile”. Risente del vissuto personale della donna nell’individuare il massimo dolore e riduce un’esperienza complessa e multidimensionale come il dolore del travaglio ad una singola misurazione quantitativa. Da un’indagine conoscitiva fatta dal Ministero della Sanità risulta che il giudizio del donne riguardo l’intensità del dolore ostetrico, si può osservare quale differenza possa esserci nella soglia del dolore di ogni gestante. Infatti esse descrivono il parto nel 40% poco doloroso, di cui il 10% senza dolore, nel25% molto doloroso e nel 35% atroce.
La Present Behavioral Intensity Scale misura il dolore, valutato da un medico o da un’ostetrica, tramite l’osservazione di parametri comportamentali (frequenza respiratoria, risposta motoria e agitazione). L’intensità del dolore rilevata dal personale assistente è di solito inferiore a quella riferita dalla donna assistita (5).
IL PARTO
L’insieme dei fenomeni che hanno lo scopo di far fuoriuscire il feto ed i suoi annessi dal corpo della madre costituisce il travaglio di parto ed
il parto.
Nel parto vanno considerate le componenti: feto (corpo mobile), piccolo bacino e parti molli (canale), contrazioni uterine e volontarie dei muscoli addominali (forza).
In base alle modalità con cui si espleta, il parto può essere distinto in eutocico, se avviene per le vie naturali senza complicazioni, distocico, se intervengono ostacoli o complicazioni, indotto, se il travaglio viene farmacologicamente provocato, operativo, se viene espletato con un intervento medico.
I rapporti tra feto, utero e bacino vengono definiti estrinseci, per differenziarli da quelli intrinseci o “atteggiamento fetale”, determinati dai rapporti delle singole parti del feto fra loro.
Si parla di situazione per indicare il rapporto tra il maggior asse del feto e il maggior asse della cavità uterina; normalmente gli assi sono paralleli e la situazione viene detta longitudinale.
La presentazione è la prima grossa parte fetale che si mette in rapporto con lo stretto superiore del bacino; si possono avere presentazioni cefaliche, podalica e di spalla.
Si definisce indice della presentazione una particolare regione anatomica della parte presentata che ne costituisce il punto caratteristico di riferimento. Il rapporto che tale indice assume con gli indici materni, anteriormente le eminenze ileo-pettinee, posteriormente le articolazioni sacro-iliache, viene denominato posizione.
Il livello della parte presentata esprime i rapporti dell’indice omonimo e della sua circonferenza con i vari piani del canale del parto.
Infine si parla di impegno della parte presentata nel canale del parto quando la maggiore circonferenza di detta parte ha superato lo stretto superiore del bacino (4).
FISIOLOGIA DEL PARTO
Il meccanismo che determina l’espletamento del parto e lo scatenarsi del travaglio, non è ancora del tutto conosciuto; ma si sa con certezza che vi concorrono più fattori. (Figura D)
Gli Steroidi
In tutte le specie “corpo luteo-dipendenti” e in alcune “placenta-dipendenti”, il parto è segnalato dal calo del progesterone.
Nel circolo materno durante tutta la gestazione, esiste un incremento quasi lineare nella concentrazione di estrogeni; cosicchè, a termine le concentrazioni di 17 _-estradiolo, di estrone, di estriolo, e di estetrolo e i loro corrispondenti coniugati, sono aumentati di circa 10 volte rispetto ad un ciclo ovulatorio normale.
Questo stato di iperestrogenismo è sostenuto per la maggior parte dalla placenta che usa come substrato gli androgeni; le ghiandole surrenali fetali sono la fonte principale di questi androgeni; sotto forma di DHEAS. Gli estrogeni aumentano parallelamente nel circolo materno e nel liquido amniotico. La placenta, inoltre, nella seconda metà della gravidanza, è la sede di maggiore produzione di progesterone.
Fino a quando non inizia il travaglio, non ci sono brusche variazioni nella concentrazione di estrogeni e progesterone nel plasma materno. Nonostante ciò, il rapporto delle loro concentrazioni plasmatiche è più alto a fine gravidanza che a metà; non può quindi essere esclusa una loro responsabilità nello scatenarsi del parto (6).
Il ruolo degli ormoni steroidei è fondamentale anche nell’evoluzione dei fenomeni meccanici del parto. Questi influenzano la maturazione della cervice che passa da essere una struttura dura e flessibile ad una soffice, edematosa e cedevole. Le influenze di estrogeni e progesterone sulla cervice hanno un andamento parallelo agli effetti degli stessi sul miometrio. Le terminazioni nervose adrenergiche e colinergiche, numerose nel miometrio nei primi periodi della gravidanza, sono praticamente assenti a termine. Perciò, si pensa che l a regolazione delle contrazioni miometriali sia soprattutto ormonale, piuttosto che neurale.
Gli estrogeni aumentano il numero di recettori esposti a livello del miometrio, per ormoni come l’ossitocina, per gli _-agonisti adrenergici; ma diminuiscono i recettori per i _-agonisti adrenergici; non hanno invece alcuna azione sui recettori per le prostaglandine.
Il predominio dell’influenza del progesterone a termine di
gravidanza viene esercitato almeno a tre livelli:
1. inibisce la sintesi di recettori per gli estrogeni; 2. promuove la maturazione cervicale;
3. prepara il miometrio a contrazioni sincrone in risposta a vari stimoli biochimici (7).
L’ossitocina, ormone peptidico secreto con ritmo pulsatile dal nucleo
la contrattilità. L’importanza di questo ormone deve essere valutata alla luce dei seguenti dati:
1. L’aumento di ossitocina nel sangue materno è estremamente precoce in corso di travaglio e precede nettamente l’incremento della concentrazione dei metaboliti della PGF2_ . La frequenza
dei pulse di secrezione passa da 1,3 al minuto nel corso dell’epoca finale di gestazione a 5,2 al minuto nelle primissime fasi del parto, prima cioè che la dilatazione raggiunga i 3 cm. 2. La risposta uterina all’ossitocina aumenta gradualmente in corso
di gravidanza ed è massima al momento del parto: all’opposto, la soglia di sensibilità del miometrio alle prostaglandine si mantiene pressoché inalterata dal primo al terzo trimestre. L’aumento di sensibilità dell’utero nei confronti dell’ossitocina è dovuto all’incremento dei recettori specifici; questo permette che minori concentrazioni dell’ormone possano indurre le contrazioni uterine.
3. Le dosi di ossitocina, necessarie al termine della gravidanza per l’induzione del travaglio, sono inferiori alle dosi necessarie di prostaglandine.
4. L’ossitocina possiede la capacità di mobilizzare dalle varie strutture endouterine l’acido arachidonico necessario per la sintesi delle prostaglandine (8).
Le Prostaglandine
Mentre è stata provata l’efficacia clinica delle prostaglandine (induzione di travaglio) e degli inbitori della loro sintesi, è difficile documentare le variazione delle loro concentrazioni in prossimità del travaglio.
Placenta, miometrio, cervice, decidua vera, corion laeve e amnios sono tutti tessuti che metabolizzano l’acido arachidonico e producono una certa quantità di sostanze biologicamente attive.
L’amnios è il tessuto uterino più attivo; i suoi prodotti sono: PGE2 , la
6-cheto-PGF1_ e il TXB2 .
Le concentrazioni dei metaboliti delle PG nel liquido amniotico aumentano parallelamente con quelle delle PG stesse. Questo ci permette di capire che l’incremento di PG non è dovuta ad un’aumentata degradazione, ma ad un aumento degli enzimi biosintetici.
Si può ipotizzare un’aumentata capacità di sintesi delle PG da parte dei tessuti intrauterini durante il travaglio.
Molte caratteristiche dell’amnios umano sono compatibili con un ruolo attivo di questo tessuto nell’indurre il parto:
o Tessuto metabolicamente attivo con un consumo di O2 per g di
tessuto superiore agli altri tessuti del feto;
o Tra i tessuti intrauterini è il più attivo produttore di PG; o E’ privo di enzimi inattivanti le PG;
o Rappresenta un’ampia superficie, che lo rende ottimale per i processi di assorbimento e di risposta agli ormoni;
o E’ attaccato al corion e vicino alla decidua vera, a loro volta produttori attivi di PG.
Poiché un aumento della sintesi di prostaglandine nell’amnios è intimamente associato all’inizio del parto, v’è ragione di sospettare che le PG amniotiche possano essere coinvolte nella propagazione del segnale al miometrio perché il parto possa avere inizio.
nell’amnios umano e, inoltre, le prostaglandine sono libere di diffondere dal liquido amniotico al corion. Le prostaglandine che raggiungono il miometrio possono originare: dall’amnios, dal corion e dalla decidua. Quest’ultima può anche fornire acido arachidonico per sostenere la sintesi di PG nel miometrio. Sul miometrio la loro azione si esplica attraverso recettori specifici, gli effetti che ne derivano conducono complessivamente a contrazioni coordinate del miometrio e all’evoluzione del travaglio.
La prostaglandina avente un ruolo principale è la PGF2_ , prodotta sia
dal corion che dalla decidua. Quella di provenienza deciduale può diffondere direttamente al miometrio, ed è quindi maggiormente
implicata nelle contrazioni muscolari in travaglio.
L’azione della PGF2_ è però tardiva in corso di travaglio. In generale
possiamo affermare che l’aumento dell’attività delle prostaglandine è dovuto non tanto ad un aumento delle loro concentrazioni, ma piuttosto ad una perdita di attività di specifici inibitori endogeni o al rilascio di particolari fattori attivanti. Il fattore di crescita epidermico (EGF) e il
fattore attivante le piastrine (PAF), entrambi di origine fetale e abbondantemente presenti nel liquido amniotico, agiscono come induttori della sintesi di prostaglandine. Inoltre La 15-idrossiprostaglandino-deidrogenasi, enzima che catalizza l’inattivazione biologica delle prostaglandine, è praticamente assente nell’amnios umano.
E’ dunque verosimile che il timing del rilascio delle prostaglandine sia regolato da un delicato equilibrio tra fattori bloccanti e inducenti().
Le prostaglandine sono responsabili di parto pre-termine durante infezioni sistemiche e localizzate; la loro sintesi sarebbe stimolata sia dagli stessi microrganismi che da prodotti materno/fetali in risposta alla presenza microbica. E’ dimostrato che microrganismi isolati dalla flora vaginale sono una forte fonte di fosfolipasi A2 e C, e possono stimolare
l’amnios a produrre prostaglandine, così da scatenare il travaglio (9).
Il Fattore Piastrinico Attivante
Il liquido amniotico, dopo che è iniziato il travaglio, contiene il fattore piastrinico attivante (PAF) a concentrazioni alle quali questo lipide è biologicamente attivo. Tra le sue azioni, si riconosce la stimolazione della produzione amniotica di PGE2. L’amnios umano risponde al PAF oltre che essere in grado di sintetizzarlo; la quantità di PAF
nell’amnios raddoppia durante il travaglio. La possibilità che il PAF
sostenuta dalla sua associazione ai corpi lamellari del surfactante polmonare.
Il PAF oltre che attraverso le prostaglandine, aumenta l’attività
uterina anche con azione diretta sul miometrio.
Non si conoscono ancora i meccanismi della produzione di PAF da parte del polmone fetale. Sono sconosciuti i fattori che stimolano la produzione di PAF nel polmone fetale nell’ultimo periodo di gestazione. Tutto ciò rientra nei meccanismi fetali di induzione del parto; infatti il rilascio di PAF e il conseguente travaglio sarebbero correlati alla maturazione del polmone fetale (7). (Figura C)
Lo scatenamento del travaglio di parto, può essere distinto in fasi:
1. Aumento del numero di recettori per l’ossitocina con innalzamento dell’eccitabilità uterina;
2. Aumento frequenza dei pulses di ossitocina;
3. Formazione di un sincizio funzionale tra le cellule muscolari; 4. Sintesi deciduale di PGF2_ ;
5. Rilascio delle prostaglandine da parte dei tessuti amniocoriali; 6. Aumento dell’efficacia e della coordinazione delle contrazioni,
per l’azione combinata della prostaglandina F2_ e dell’ossitocina
Figura D. Cause e meccanismi che determinano l’inizio del travaglio di parto.
E’ dimostrato che il dolore può ostacolare l’andamento fisiologico del travaglio di parto. Questo perché il dolore è una condizione di stress per l’organismo, che ha come diretta conseguenza la liberazione in circolo di sostanze quali cortisolo, catecolmine, ACTH, _-endorfine.
Il cortisolo e l’adrenalina incidono sull’attività contrattile uterina diminuendola, azione opposta a quella della noradrenalina; tale azione a carico dell’utero potrebbe facilitare l’instaurarsi di distocie.
A livello cardiovascolare l’effetto è quello di aumentare le resistenze periferiche, la frequenza e la gittata cardiaca e di diminuire il flusso sanguigno dell’utero. L’aumento del post-carico e del lavoro cardiaco può non essere l’ideale in partorienti con patologie cardiache.
Sull’apparato respiratorio la risultante è uno stato di iperventilazione con una secondaria ipocapnia, alcalosi respiratoria, ipossiemia, vasocostrizione periferica e riduzione del flusso ematico uterino.
Come conseguenza degli effetti materni il dolore ha anche azione sul feto: secondariamente alle contrazioni uterine e all’iperincrezione di catecolamine si ha un insufficienza placentare per vasocostrizione dei vasi ombelicali.
Il risultato finale è una riduzione degli scambi materno-fetali; ben
sostenuta dal feto sano ma non altrettanto bene in concomitanza di patologie fetali (2).
Da tutto ciò ne ricaviamo che il sollievo dal dolore durante il travaglio ne può facilitare la fisiologica progressione.
PARTOANALGESIA
La maggior parte delle donne che si avvicinano al parto hanno interrogativi comuni, che riguardano la loro capacità di gestire il dolore del travaglio, le possibili complicanze e la salute del loro bambino. Questi interrogativi non sono soltanto presenti nelle donne delle società industrializzate, ma sono e sono stati presenti sempre, e ogni cultura ha inventato metodiche di diverso genere per controbattere in qualche modo il dolore del parto (10).
Tralasciando culture più antiche, il nostro secolo ha iniziato a sistematizzare la cultura della lotta al dolore. Le metodiche sono sempre state di due tipi: farmacologiche e psicoterapeutiche che agissero prevalentemente sulla psiche.
Per quel che riguarda la psiche, la Psicoprofilassi Ostetrica inizia all’incirca nel 1850 con i primi esperimenti di ipnosi per l’analgesia del parto condotta dalla scuola francese e successivamente da quella russa. Nel 1927 Nicolaiev sfruttando le ricerche di Pavlov sui riflessi condizionati ottenne successi riconosciuti per il parto indolore in ipnosi, fino al 65% dei casi.
Anche in Italia diverse scuole si sono interessate al parto in ipnosi, primo tra tutti Mosconi. Ma il metodo non ha avuto molto seguito per: problemi tecnici, organizzativi che esso richiede e per la carenza di medici specialisti (11).
Nel 1930 Read introduce il concetto per cui il sollievo dal dolore può essere trovato attraverso l’esercizio al rilassamento e alla respirazione profonda durante il periodo dilatante. Read si chiedeva se “sia la natura del travaglio responsabile dello stato emotivo della donna, o se sia lo stato emotivo della donna responsabile della natura del travaglio”. Nel 1952 Lamaze apprende il metodo in russo da Velvovski, che definisce il dolore come un fenomeno non ereditario ma immutabile, quindi debellabile con la semplice analisi delle sue origini e con un’adeguata riduzione delle reazioni. Lamaze associa al metodo russo quello di Read e ne elabora delle linee guida che costituiscono la
preparazione psicoprofilattica “al parto indolore”, la cui risonanza si
diffonde rapidamente in tutta l’Europa e l’America, e che viene ancora oggi seguito da molte donne.
Nel suo metodo sono contenute altre esposizioni teoriche da impartire alle gestanti: la ginnastica prenatale generale e le esercitazioni di gruppo, anche le istruzioni riguardanti gli esercizi del respiro alitante, del respiro della fase espulsiva e le esercitazioni fisiche specifiche per ogni fase del parto. L’equazione contrazione uterina-paura-dolore, veniva ritenuta come un riflesso condizionato da poter contrapporre a quello contrazione-respirazione, in cui la donna diventava parte attiva (12).
Nel 1970, U. Piscicelli apportando modifiche al training autogeno di H. Schultz mette a punto il metodo R.A.T. (Training Autogeno Respiratorio). Con tale metodo in quattro lezioni si mette in grado la
gestante di autorilassarsi. Il rilassamento permette all’organismo di autonormalizzarsi, usando le proprie energie fisiche e dinamiche. La gestante si allena al rilassamento e si dispone ad accettare la paura del parto e le contrazioni uterine, che diventeranno esse stesse stimolo al rilassamento. I risultati sono eccezionali, e molta letteratura scientifica si è sviluppata su di esso, tra cui sono stati descritti anche risultati nella nostra scuola (13).
La Musicoterapia, metodo di preparazione al parto utilizzato attualmente nella nostra unità operativa ha un effetto educativo, rilassante e determinante per iniziare l’attaccamento “madre-filglio” e per distogliere con la musica dall’ansia del parto.
Anche per questa metodica l’applicazione risente di alcuni problemi logistici (sale travaglio poco accoglienti, possibilità dell’impegno personale della donna per una preparazione efficace e continua).
L’ultima conquista che mantiene veramente la promessa del “parto indolore” è la pratica dell’analgesia farmacologica. Il Deus ex machina per le donne del XXI secolo richiede solo l’impegno della decisione a farla.
L’ANALGESIA FARMACOLOGICA
La principale pietra miliare nella storia dell’anestesia in ostetricia è stata posta il 19 gennaio del 1847, quando James Young Simpson somministrò il primo anestetico etereo durante un parto complicato. Fu severamente criticato per il suo operato, considerato pericoloso e non necessario. Il clero inoltre, ritenne che ciò andasse contro l’ordine naturale delle cose e il disegno di Dio.
Nonostante ciò, molte donne vollero adottare questa innovazione. Degno di nota è il fatto che la regina Vittoria abbia richiesto l’anestesia per il parto del suo ottavo figlio. Per i successivi dieci anni non accadde molto di nuovo nel campo dell’anestesia ostetrica. Infatti, Bonica chiamò il periodo 1860-1940 “gli anni neri dell’analgesia e dell’anestesia in ostetricia” (14).
La maggiore innovazione farmacologica negli anni a seguire fu l’introduzione dell’anestesia regionale.
Nel 1947 Bonica nella veste di direttore del dipartimento di anestesia del Tacoma General Hospital, organizzò uno dei primi servizi attivi 24ore su 24 per l’anestesia ostetrica. Nel 1960 quando andò a dirigere il nuovo dipartimento di anestesia dell’Università di Washington, l’anestesia caudale era la tecnica più utilizzata per la partoanalgesia.
Il maggiore sviluppo dell’anestesia in ostetricia si è avuto negli ultimi 20 anni, grazie all’introduzione degli oppiodi. Gli oppiodi infatti producono un’anestesia selettiva con minime alterazioni motorie e sensoriali.
Bonica predisse questo successo nel 1980 nell’ultima edizione del suo testo “Obstetric analgesia and anestesia” (15).
ANALGESIA LOCO-REGIONALE
Il blocco anestetico può essere: periferico, quando vene eseguito dopo l’emergenza del nervo dal nevrasse, centrale, se avviene a livello del nevrasse. L’utilizzo del blocco periferico o utero-sacrale è stato superato da metodiche più flessibili; in quanto il suo impiego è gravato da complicanze fetali.
Il blocco centrale, a seconda della zona di inoculazione dei farmaci, viene definito:
• Blocco perdurale: i farmaci sono introdotti nello spazio epi/peridurale ( delimitato dall’ aracnoide e dalla dura madre in profondità e dalla faccia anteriore dei legamenti gialli più superficialmente), previo posizionamento di catetere.
• Blocco subaracnoideo: i farmaci sono iniettati in singola dose nello spazio subaracnoideo.
• Blocco combinato subaracnoideo-epidurale (CSE): l’analgesia si ottiene con la somministrazione di farmaci nello spazio
subaracnoideo e il successivo mantenimento con l’iniezione degli stessi nello spazio perdurale (5).
LA TECNICA
Dopo un monitoraggio cardiotocografico di almeno 30 minuti, la rilevazione della pressione arteriosa e la somministrazione (attraverso un accesso venoso) in infusione continua di 500 ml di soluzione fisiologica; fino ad arrivare ad un totale di 1500 ml; la partoriente viene preparata per il blocco.
Condizione indispensabile dal punto di vista ostetrico è che sia iniziato il travaglio attivo e che la dilatazione sia di almeno 4 cm.
La paziente può essere posta in posizione seduta o in decubito laterale. Lo spazio epidurale viene raggiunto facendo passare l’ago nello spazio intevertebrale, tra L2-L3 oppure tra L3-L4. Essi vengono identificati partendo dalla linea che congiunge il limite superiore delle due creste iliache e attraversa il processo spinoso di L2.
L’identificazione dello spazio epidurale si basa sulla sensazione dell’operatore di perdita di resistenza, che viene percepita quando l’ago passa dal legamento giallo (maggiore densità) allo spazio stesso (minore densità).
INDICAZIONI
• La richiesta della paziente, in assenza di controindicazioni, rappresenta indicazione medica sufficiente all’esecuzione del blocco .
• Previsione di un possibile taglio cesareo o parto vaginale strumentale in corso di travaglio, in pazienti in cui siano prevedibili difficoltà nella gestione dell’anestesia generale (obesità, anamnesi positiva per difficoltà di intubazione). • Selezionate patologie materne: cardiache, polmonari e
della gravidanza (es. preeclampsia) (16, 17).
CONTROINDICAZIONI ASSOLUTE
• Rifiuto della paziente;
• infezione vicino o nel punto di inserzione dell’ago;
• stato febbrile refrattario a terapia medica o sepsi materna; • ipovolemia marcata o emorragia interna;
• coagulopatie congenite o acquisite;
• assunzione di farmaci anticoagulanti o antiaggreganti.
RELATIVE
• preesistente disturbo neurologico midollare o a carico dei nervi periferici (5).
FARMACI
I farmaci utilizzati per l’anestesia comprendono gli anestetici locali in associazione con gli oppiacei.
Gli anestetici locali più frequentemente utilizzati sono la ropivacaina e la bipuvacaina. Un’ampia meta-analisi non rileva differenze significative tra questi due anestetici nell’efficacia analgesica (valutata tramite VAS), nella modalità del parto e nell’outcome neonatale. La bupivacaina è gravata da un’incidenza significativamente più elevata di blocco motorio (18, 19).
Gli oppiacei nel primo stadio del travaglio aumentano la qualità e la durata dell’analgesia. Il loro impiego è associato ad una significativa comparsa di prurito, nausea e vomito (20). L’associazione di oppiacei all’anestetico locale estende i limiti della banda analgesica da T10 a L3-L4 soddisfacendo le esigenze antalgiche nel 1° stadio del travaglio, con minore blocco motorio (21, 22).
BLOCCO PERIDURALE
Nella donna gravida l’esecuzione della peridurale è più complessa; perché le modificazioni fisiologiche indotte dalla gravidanza (edema dei
tessuti molli e dei legamenti vertebrali, ridotta flessibilità della colonna dovuta all’utero gravidico, scarsa collaborazione della donna in travaglio, dilatazione dei plessi venosi peridurali e aumento della pressione dello spazio peridurale) comportano un aumento del rischio rispetto a quanto avviene negli altri pazienti.
La somministrazione dei farmaci può essere per:
boli intermittenti eseguiti su richiesta della paziente; infusione continua;
boli intermittenti, su un’infusione basale continua a basse dosi.
L’effetto analgesico delle tre tecniche è sovrapponibile. L’infusione a boli è associata però ad un minor consumo si anestetico locale, con conseguente minor blocco motorio (23).
“Timing” dell’analgesia peridurale
Studi osservazionali retrospettivi rilevano un maggior tasso di tagli cesarei in nullipare, quando l’analgesia viene somministrata precocemente in relazione alla dilatazione cervicale (<4 cm), rispetto ad un impiego più tardivo (>4 cm) (24, 25).
Non esistono comunque evidenze certe su quale sia il timing di somministrazione più appropriato. L’ACOG Task Force on Cesarean Delivery Rates raccomanda, quando possibile, di iniziare la
somministrazione dell’analgesia peridurale nelle nullipare solo quando la dilatazione cervicale ha raggiunto i 4-5 cm (26, 27).
L’analgesia peridurale rispetto alle altre forme di analgesia determina: riduzione significativa del dolore nel 1° stadio del travaglio; aumento significativo:
- della durata del 2° stadio del travaglio; - dell’impiego di ossitocina;
- di iperpiressia ( >38°C) materna in travaglio, probabilmente conseguente a travagli prolungati; - dell’incidenza di parti vaginali strumentali.
Tuttavia, quando l’analgesia viene eseguita soltanto nel 1° stadio del travaglio, questo dato non viene confermato;
- lacerazioni perineali di III-IV grado, conseguenti all’aumento di parti strumentali;
nessun significativo aumento nel ricorso al taglio cesareo;
nessuna significativa differenza negli esiti feto-neonatali; in termini di liquido tinto, basso pH dell’arteria ombelicale, alterazioni del battito cardiaco fetale, basso indice di Apgar e un ricorso significativamente minore al trattamento neonatale con naloxone.
Per quanto riguarda l’allattamento al seno e le patologie uroginecologiche, i dati presenti in letteratura sono al momento insufficienti per trarre delle conclusioni (28, 29, 30).
L’anestesia peridurale, nei parti operativi, è anche associata ad una maggiore frequenza di presentazione occipitale posteriore che, se causale, potrebbe rappresentare un meccanismo mediante il quale si raggiungerebbe una frequenza più alta di parti strumentali (31).
BLOCCO COMBINATO SUBARACNOIDEO-EPIDURALE
Associa la rapidità e l’intensità del blocco subaracnoideo con la flessibilità del blocco peridurale nell’estensione e nella durata dell’analgesia.
Questa tecnica, rispetto all’epidurale determina: inizio più precoce dell’effetto analgesico; maggiore “self control” ;
minore blocco motorio;
nessuna differenza sul tasso di parti strumentali e di tagli cesarei;
maggiore incidenza di prurito;
maggiore incidenza, sebbene non significativa, di alterazioni del BCF in relazione all’impiego dell’oppiaceo intratecale;
La Task Force e Consultants conclude che la Combinata spinale-epidurale non sembra aumentare il rischio di complicanze fetali o neonatali (38).
EFFETTI DELL’ANESTESIA EPIDURALE
Approssimativamente il 60% delle donne, 2,4 milioni ogni anno, scelgono, negli Stati Uniti, la tecnica peridurale o combinata spino-peridurale per l’analgesia durante il parto (39).
Tali tecniche vengono utilizzate per il 48% delle donne in Francia e per il 24% in Gran Bretagna (40). In Italia l’impiego dell’analgesia del parto è in aumento, routinario in alcuni ospedali, occasionale in altri (41). Numerosi sono gli effetti collaterali dell’analgesia del parto, che interessano partoriente, meccanismo del parto e feto; a questi si affiancano un numero non trascurabile di vantaggi nell’utilizzo dell’anestesia.
EFFETTI DIRETTI
POSITIVI
Primo tra tutti il sollievo dal dolore; con questo vengono meno le alterazioni fisiologiche del travaglio conseguenti alla percezione stessa del dolore.
In fase dilatante l’analgesia peridurale, attraverso il blocco delle fibre pregangliari simpatiche, riduce il tasso di catecolamine circolanti; determinando così un effetto antispastico sul collo uterino. Alla transitoria riduzione dell’attività uterina si somma la riduzione della resistenza cervicale; il risultato è duplice: il lavoro uterino è più efficace e la fase dilatante si riduce.
In caso di travaglio discinetico, caratterizzato da contrazioni disordinate ed inefficaci l’analgesia conduce ad una dilatazione repentina grazie ad una regolarizzazione dell’attività contrattile. E’ dimostrato, che l’allungamento della fase espulsiva non si accompagna ad un aumento del pH, come si verificherebbe in assenza dell’anestesia perdurale. Quest’ultima infatti permette, attenuando o eliminando lo stress materno legato al dolore, una fase espulsiva caratterizzata da un minor consumo di ossigeno e da una ridotta produzione di acido lattico. Tale benessere si riflette anche sulla condizione neonatale (42). Infine, studi condotti in corso di travaglio dimostrano che l’epidurale non determina significative alterazioni delle caratteristiche del flusso sanguigno nella rete vascolare uterina e ombelicale (43).
NEGATIVI Materni:
• Prurito;
• Puntura accidentale della dura madre; alla quale segue la Cefalea; che insorge per perdita di liquor e conseguente alterazione dell’equilibrio idrodinamico a livello encefalico e sovratentoriale; le strutture nervose sensitive vengono così stirate verso il basso procurando dolore. La cefalea post-puntura della dura si manifesta entro 5 giorni, più frequentemente quando la paziente riprende la postura seduta. Il rischio di cefalea è il medesimo sia per la peridurale sia per la tecnica combinata (44);
• Malposizionamento del catetere, in sede intravascolare o subaracnoidea;
• Ipotensione, definita come diminuzione, rispetto ai valori basali, della pressione arteriosa sistolica del 20-30%, oppure una pressione arteriosa sistolica inferiore ai 100 mmHg. Tale condizione si manifesta in una percentuale del 17% delle pazienti se non adeguatamente idratate (45);
• Lombalgia; deriva spesso da un’esagerata lordosi lombare durante la gravidanza (45);
• Iperpiressia; studi osservazionali e randomizzati dimostrano che l’analgesia peridurale durante il travaglio, è spesso associata ad un aumento delle temperatura corporea materna fino ad oltre 38°C (46)
• Aumento di lacerazioni severe; studi ne dimostrano l’associazione; altri invece hanno evidenziato che la peridurale provoca un rilassamento dei muscoli perineali, seguito da un più facile passaggio della testa fetale;
• Aumento nel numero di parti operativi;
• Tagli Cesarei; l’effetto sulla frequenza di questi è variabile e discussa;
• Lesioni nervose periferiche; variano dal lieve e transitorio deficit funzionale a lesione grave e permanente; l’incidenza riferita varia dallo 0,008% allo 0,36% (48)
• Ematoma perdurale; l’incidenza stimata è di 1/150 000 analgesie peridurali;
• Insuccesso; la percentuale di insuccessi varia dall’1,5% al 5%, a seconda dell’abilità e dell’esperienza dell’anestesista;
• Blocco motorio troppo prolungato; consegue alla somministrazione di alte concentrazioni o a ripetute somministrazioni di anestetico locale (49);
Effetti dell’epidurale che potrebbero alterare l’andamento fisiologico del parto
• Agisce sulla muscolatura uterina riducendone l’attività contrattile; • Provoca una precoce dilatazione dell’orifizio uterino interno,
adattamento della parte presentata, con una conseguente difficoltà di impegno di quest’ultima;
• Può provocare un blocco motorio troppo profondo, interferendo con i fenomeni dinamici del parto, inibendo la contrazione riflessa dell’elevatore dell’ano, la rotazione interna e la progressione della parte presentata, che si concretizzano nella malposizione fetale;
• Riduce il riflesso di spinta;
• Allunga i tempi del periodo espulsivo del 30-50%;
• Riduce il tono del pavimento pelvico e dei muscoli perineali;
Tra gli effetti indiretti il principale è l’ipotensione che, determinando un ipoperfusione uterina, conduce al ridursi dell’attività contrattile e all’ipoperfusione placentare e fetale.
EFFETTI SUL FETO
Un’ipotensione materna prolungata e profonda determina diminuzione del flusso intervilloso uterino, con ipossia fetale, ipotensione, ridotta per fusione cerebrale e probabile insulto cerebrale neonatale.
In presenza di malattie note, come il diabete o la pre-eclampsia che riducono il flusso placentare, il sommarsi di uno stato ipotensivo può aggravare le condizioni neurologiche del neonato.
La ventilazione e lo stato di ossigenazione materno-fetale durante l’anestesia, sono determinanti per il benessere del neonato.
L’esposizione perinatale a farmaci anestetici e analgesici è responsabile di effetti acuti facilmente prevedibili e, di conseguenza, ampiamente indagati (50);
L’anestesia epidurale può produrre effetti sedativi sul neonato. In particolare, la mepivacaina e la lidocaina sono responsabili del così detto “floppy infant”: un neonato vigile con un ridotto tono della muscolatura scheletrica (51);
Prendendo in considerazione gli effetti farmacologici di anestetici ed analgesici che vengono utilizzati durante il travaglio e le peculiarità della farmacocinetica del neonato; gli effetti acuti sul neonato possono essere facilmente anticipati e per tale motivo, il protocollo terapeutico dovrebbe essere volto a minimizzarli.
Le possibili conseguenze a lungo termine, derivanti dalla somministrazione perinatale di tali sostanze, sono divenute oggetto di grande interesse.
SCOPO DELLO STUDIO
Confrontare il risultato clinico dei parti avvenuti senza l’ausilio dell’epidurale con quello dei parti in cui essa è stata richiesta e utilizzata; studiare gli effetti positivi e negativi accorsi con tale tecnica nella nostra unità operativa; infine, dare un contributo per validarne o no l’impiego indiscriminato nel travaglio di parto.
MATERIALI E METODI
Attraverso uno studio retrospettivo, abbiamo esaminato le cartelle cliniche dei parti avvenuti nell’Unità Operativa di Ginecologia e Ostetricia 1^Universitaria, nel periodo che va dal Gennaio 2004 al Giugno 2006.
La popolazione studiata include 2448 gestanti, di cui 1449 hanno avuto un parto spontaneo, mentre le restanti 999 sono state sottoposte a taglio cesareo.
Tra le donne che hanno partorito spontaneamente, 967 (66,73%) sono nullipare.
Le variabili prese in considerazione sono: Età;
Parità;
Epoca gestazionale;
Patologie pregresse e presenti; Tempo di inizio e fine del travaglio; Induzione del travaglio;
Tipologia di parto: spontaneo, operativo, taglio cesareo;
Indicazioni al taglio cesareo ed all’utilizzo di strumenti;
Tipo di anestesia: locale, epidurale, spinale, combinata spino-epidurale, generale;
Ora di posizionamento del catetere peridurale per la partoanalgesia;
Operazioni ostetriche: episiotomia, amniorexi, lacerazioni perineali e loro entità;
Condizioni materne
Condizioni Neonatali: indice di Apgar al V° minuto e peso alla nascita;
Complicanze anestesiologiche.
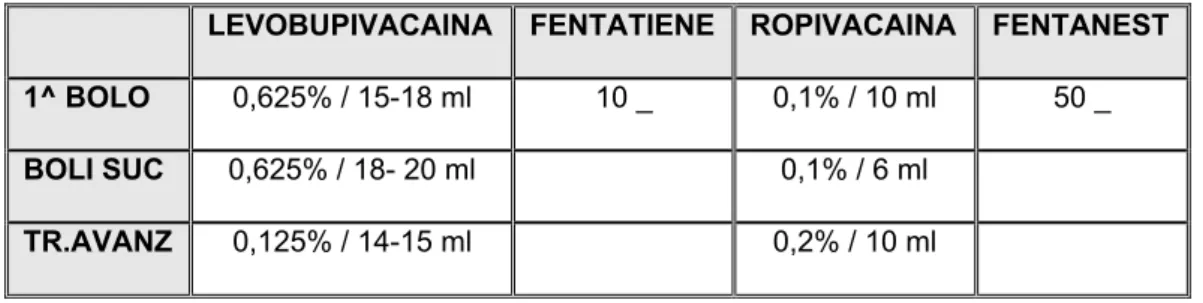
Il protocollo terapeutico utilizzato per la partoanalgesia dalla nostra equipe anestesiologica si basa sull’utilizzo di anestetici locali quali la Levobupivacaina (CHIROCAINA) e la Ropivacaina (NAROPINA), associati agli oppiacei.
La tecnica è la Top-up, cioè la somministrazione in boli.
Si distinguono le dosi utilizzate nella gestante primipara e nella secondipara; le percentuali di anestetico variano anche rispetto al farmaco utilizzato. (Tabella A e B)
Tabella A. Protocollo in primipara.
LEVOBUPIVACAINA FENTATIENE ROPIVACAINA FENTANEST
1^ BOLO 0,625% / 15-18 ml 10 _ 0,1% / 10 ml 50 _
BOLI SUC 0,625% / 18- 20 ml 0,1% / 6 ml
TR.AVANZ 0,125% / 14-15 ml 0,2% / 10 ml
Tabella B. Protocollo in secondipara.
LEVOBUPIVACAINA FENTATIENE ROPIVACAINA FENTANEST
1^ BOLO 0,125% / 15 ml 10 _ 0,2% / 10 ml 50 _
BOLI SUC 0,125% / 14- 15 ml 0,2% / 6 - 8 ml TR.AVANZ 0,125% / 14- 15 ml 0,2% / 6 - 8 ml
I risultati ottenuti sono stati elaborati e la significatività è stata elaborata attraverso il “ chi quadro” ( X2 ).
RISULTATI
Il totale delle donne incluse nello studio è di 2448. Tra queste 999 (40,8%) hanno partorito attraverso il taglio cesareo, mentre 1449 (59,2%) hanno partorito spontaneamente.
Tra i parti spontanei, 955 gestanti non hanno richiesto l’anestesia epidurale, a differenza delle restanti 494; si possono così distinguere 3 gruppi in base alla tipologia di parto affrontato:
1. Parto spontaneo senza anestesia epidurale (955 / 38,9%); 2. Parto spontaneo con anestesia epidurale (494 / 20,17%) . 3. Taglio cesareo (999 / 40,8%);
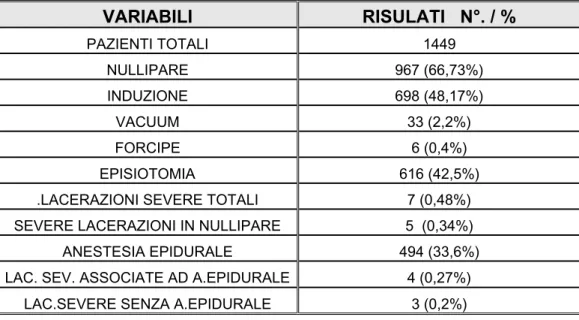
Considerando tutti i parti spontanei (gruppo 1 e 2), si è riscontrato una percentuale di nullipare pari al 66,73% (967 su 1449); l’induzione è stata necessaria nel 48,17% dei casi (698 su 1449).
L’esigenza di ricorrere durante il travaglio all’utilizzo di strumenti quali forcipe e vacuum si è presentata rispettivamente nello 0,4% e nel 2,2% dei casi (6 e 33 su 1449).
L’episiotomia è stata praticata nel 42,5% delle partorienti.
Le lacerazioni severe nel totale sono lo 0,48%. Nelle nullipare sono state lo 0,34%; 0,27% sono in associazione con l’epidurale, lo 0,4% non presentano alcuna correlazione con la tecnica antalgica. ( Tabella 1)
Tabella 1. Caratteristiche cliniche generali nei parti spontanei. VARIABILI RISULATI N°. / % PAZIENTI TOTALI 1449 NULLIPARE 967 (66,73%) INDUZIONE 698 (48,17%) VACUUM 33 (2,2%) FORCIPE 6 (0,4%) EPISIOTOMIA 616 (42,5%)
.LACERAZIONI SEVERE TOTALI 7 (0,48%) SEVERE LACERAZIONI IN NULLIPARE 5 (0,34%)
ANESTESIA EPIDURALE 494 (33,6%)
LAC. SEV. ASSOCIATE AD A.EPIDURALE 4 (0,27%) LAC.SEVERE SENZA A.EPIDURALE 3 (0,2%)
Tra le donne che hanno partorito spontaneamente, il 66,4% non ha richiesto nel travaglio l’anestesia epidurale (gruppo 1), a differenza del restante 33,6% (gruppo 2).
Mettendo a confronto il gruppo 1 con il gruppo 2, si può osservare una pressoché analoga distribuzione per età (Tabella 2), potendo così affermare che la maggioranza (64,71% nel gruppo 1 e 67% nel gruppo 2) delle donne incluse in tali gruppi hanno un’età compresa tra i 22 e i 34 anni.
Nel gruppo 1 si ha il 59,47% di nullipare e il 40,52% di multipare, mentre nel gruppo 2 le nullipare e le multipare sono rispettivamente l’80,16% e il 19,83%. (Grafico 1)
Il parto è stato operativo nel 3,84% di coloro che hanno scelto l’epidurale e nel 2,09% di chi non ne ha usufruito; l’episiotomia è stata
necessaria nel 37,59% delle pazienti del gruppo 1 e nel 52,02% dei casi nell’altro gruppo.
L’induzione del travaglio, attraverso l’infusione di ossitocina, ha interessato il 7,53% del gruppo 1 e il totale delle partorienti che hanno fatto uso dell’epidurale.
Per la variabile durata del travaglio sono stati confrontati i valori ottenuti nei parti spontanei, con o senza epidurale.
Il tempo medio di travaglio (considerato a partire dai 3 cm fino alla dilatazione completa) è risultato essere: tra le nullipare di 4h 17’ e 6h 23’, rispettivamente nel gruppo 1 e 2; nelle multipare la durata è stata di 4h 08’ nel primo gruppo e di 4h 15’ nel secondo.
La variabile lacerazioni severe è stata riscontrata nel gruppo 1 e 2 con una percentuale rispettivamente dello 0,3% e dello 0,8%. ( Tabella 2) Valutando le percentuali di casi in cui si può parlare di macrosomia fetale, se ne è osservato un 12,14% in chi ha utilizzato la partoanalgesia, e un 26,59% in chi non ne ha richiesta. (Tabella 2 – Grafico 2)
Tabella 2. Caratteristiche cliniche in rapporto all’utilizzo dell’a. epidurale.
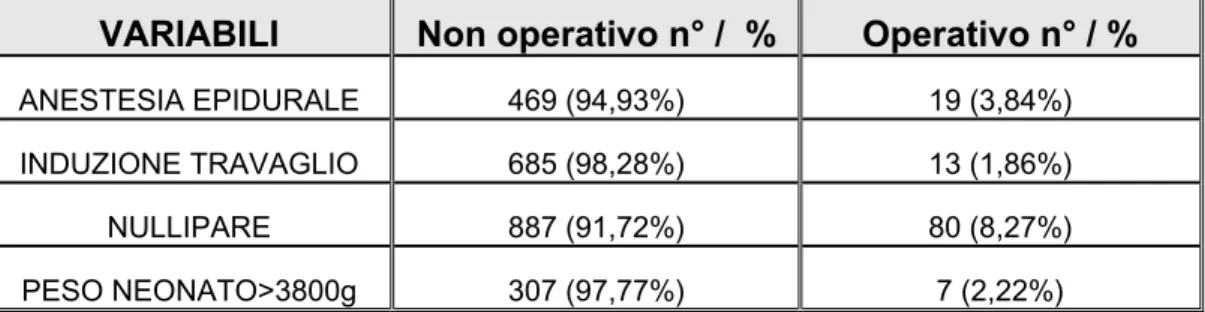
Se confrontiamo variabili come l’anestesia epidurale, l’induzione farmacologica del travaglio, le nullipare e il peso alla nascita > 3800g, nei parti operativi e non, osserviamo che nei parti in cui è stata utilizzata l’anestesia epidurale, 19 (3,84%) su 494 sono stati operativi. In 13 (1,86%) casi in cui c’è stata induzione si è reso necessario applicare forcipe o vacuum; i restanti 685 (98,28%) sono avvenuti spontaneamente.
Tra le nullipare si sono avuti 80 (8,27%) parti operativi e 887 (91,72%) non operativi. (Tabella 3)
NO A.EPIDURALE (955) A. EPIDURALE (494) VARIABILI Gruppo 1 - N°. (%) Gruppo 2 - N°. (%)
ETA’ < 21anni 20 (2,09%) 6 (1,21%) 22-34 anni 618 (64,71%) 331 (67,0%) > 34 anni 319 (33,40%) 157 (31,78%) PESO NEON>3800g 254 (26,59%) 60 (12,14%) NULLIPARE 574 (60,10%) 393 (79,55%) MULTIPARE 387 (78,34%) 95 (19,23%) INDUZIONE TRAV. 72 (7,53%) 494 (100%) EPISIOTOMIA 359 (37,59%) 257 (52,02%) STRUMENTI 20 (2,09%) 19 (3,84%) LAC.SEVERE 3 (0,3%) 4 (0,8%)
Tabella 3. Caratteristiche in rapporto alla tipologia del parto.
Correlando fra loro le tre variabili: anestesia epidurale, parto operativo e non e lacerazioni severe (3° - 4°) si osserva che nella nostra unità operativa non si sono presentate lacerazioni di quarto grado e si è avuto una bassa casistica di lacerazioni di terzo grado.
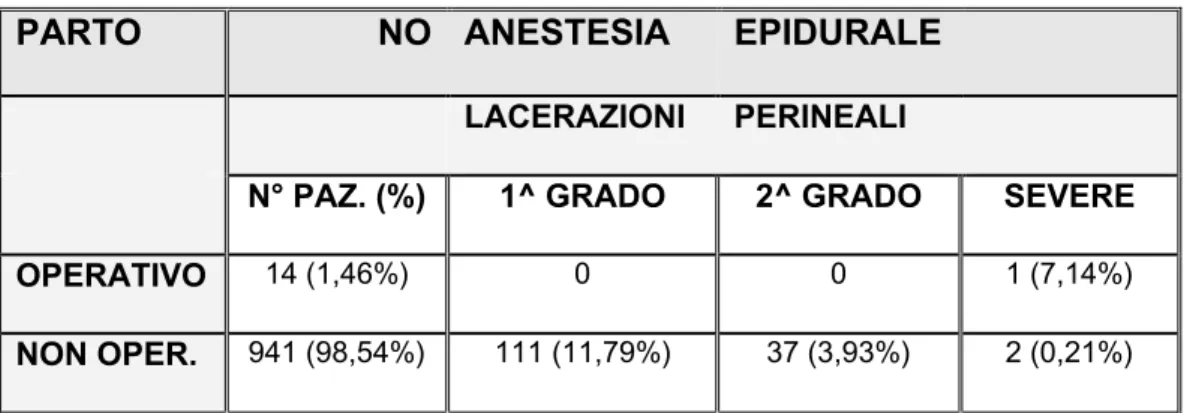
Se invece andiamo a ricercare le lacerazioni di primo e secondo grado, non se ne è ritrovata alcuna nei parti operativi. Nei non operativi del gruppo 1: 111 di 1^ grado e 37 di 2^ grado; in quelli del gruppo 2: 49 di 1^ grado e 13 di 2^ grado. (Tabella 4a-b)
Inoltre, ricercando una relazione tra lacerazioni perineali e peso del neonato, valutando soprattutto i feti macrosomici, non abbiamo riscontrato alcun tipo di rapporto.
VARIABILI Non operativo n° / % Operativo n° / %
ANESTESIA EPIDURALE 469 (94,93%) 19 (3,84%) INDUZIONE TRAVAGLIO 685 (98,28%) 13 (1,86%)
NULLIPARE 887 (91,72%) 80 (8,27%)
Tabella 4. Numero ed entità delle lacerazioni perineali in relazione al parto operativo e all’anestesia epidurale.
(a)
PARTO NO ANESTESIA EPIDURALE
LACERAZIONI PERINEALI
N° PAZ. (%) 1^ GRADO 2^ GRADO SEVERE
OPERATIVO 14 (1,46%) 0 0 1 (7,14%)
NON OPER. 941 (98,54%) 111 (11,79%) 37 (3,93%) 2 (0,21%)
(b)
PARTO ANESTESIA EPIDURALE
LACERAZIONI PERINEALI
N° PAZ. (%) 1^ GRADO 2^ GRADO SEVERE
OPERATIVO 25 (5,06 %) 0 0 1 (4%)
NON OPER. 469 (94,93%) 49 (10,4%) 13 (2,77%) 3 (0,63%)
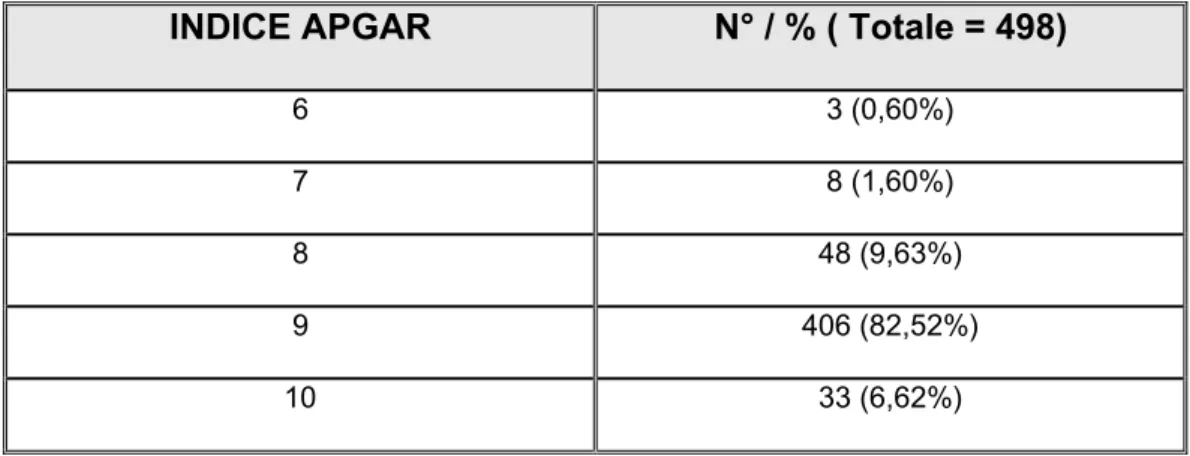
Di seguito sono riportati gli indici Apgar osservati in tutta la popolazione studiata (gruppo1, 2, e 3). (Tabella 5.a)
La distribuzione dell’indice Apgar dei nati da parti spontanei, in cui è stata somministrata la peridurale, viene riportata in tabella (5.b).
La macrosomia fetale (peso alla nascita > 3800g) nella casistica totale è stata osservata in 314 neonati su un totale di 2514 (12,4%). Tra questi 7 hanno necessitato di un parto operativo (2,2%).
Sempre per quanto riguarda la macrosomia, nel gruppo 1 si sono riscontrati il 26,51% (254 su 958) di neonati con tale caratteristica, nel gruppo 2 il 12,04% (60 su 498). (Tabella 2 e 3)
Tabella 5.a. Distribuzione indice Apgar nella popolazione generale studiata.
INDICE APGAR N° / % (Totale = 2514)
6 16 (0,63%)
7 43 (1,71%)
8 218 (8,67%)
9 2054 (81,70%)
10 183 (7,27%)
Tabella 5.b. Indice Apgar in rapporto all’utilizzo della partoanalgesia.
INDICE APGAR N° / % ( Totale = 498)
6 3 (0,60%)
7 8 (1,60%)
8 48 (9,63%)
9 406 (82,52%)
Le complicanze legate alla tecnica antalgica riscontrate dalla nostra equipe anestesiologica, sono state:
Puntura durale accidentale: ha una frequenza variabile dallo 0,2% al 3%, ciò che porta all’oscillare di tale percentuale è in larga quota l’esperienza dell’operatore.
Cefalea post-puntura durale, si presenta nello 0,5% dei casi di puntura della dura;
Sindrome di Horner, con un incidenza che varia dallo 0,5% al 4%.
Nel gruppo 3 dobbiamo distinguere coloro che hanno effettuato un taglio cesareo programmato dalle gestanti per cui è stata avviata una procedura d’urgenza. Si sono contati 464 tagli cesarei d’urgenza, mentre i restanti 535 erano programmati.
Le diverse indicazioni, per entrambi i tipi di procedura, sono riportate nelle tabelle 6 e 7.
Tra le 464 gestanti sottoposte a taglio cesareo d’urgenza, 378 (83,40%) avevano, durante il travaglio, usufruito dell’analgesia farmacologica. (Grafico 4)
Tabella 6. Indicazioni taglio cesareo programmato. INDICAZIONI TAGLIO CESAREO
PROGRAMMATO N° / % (Totale = 535) PRE-CESARIZZATA 270 (50,4%) SPROPORZIONE FETO-PELVICA 14 (2,6%) P.P. EXTRAPELVICA 15 (2,8%) PRESENTAZIONE PODALICA 78 (14,5%) ALTRE PRESENTAZIONI 23 (4,2%) PLACENTA PREVIA 17 (3,1%) DISTACCO PLACENTA 31 (5,7%) TOCOFOBIA 18 (3,3%) IUGR 16 (2,9%) PRE-ECLAMPSIA 21 (3,9%)
DIABETE MELLITO TIPO I 4 (0,7%)
PREGRESSA MIOMECTOMIA 28 (5,2%)
Tabella 7. Indicazioni taglio cesareo d’urgenza. INDICAZIONI TAGLIO CESAREO
D’URGENZA N° / % (Totale = 464) con epidurale 387 (83,4%) MANCATA PROGRESSIONE P.P. 184 (39,6%) ALTERAZIONI CTG 132 (28,4%) MANC.PROGR.P.P./ ALT.CTG 5 (1,07%) MANCATO IMPEGNO P.P. 16 (3,4%) DISTOCIA DINAMICA 126 (27,1%) TRAVAGLIO PROLUNGATO 1 (0,2%)
Grafico 1. Parità in rapporto all’utilizzo dell’anestesia epidurale. 79,55% 19,23% 60,10% 78,34% 0,00% 10,00% 20,00% 30,00% 40,00% 50,00% 60,00% 70,00% 80,00% A.EPIDURALE NO A. EPIDURALE
PARITA' IN RAPPORTO ALL'UTILIZZO DELL'EPIDURALE
NULLIPARE MULTIPARE
Grafico 2. Caratteristiche cliniche in rapporto all’utilizzo dell’epidurale. 100% 7,53% 52,02% 37,59% 3,84%2,09% 0,80%0,30% 0% 10% 20% 30% 40% 50% 60% 70% 80% 90% 100% TRAVAGLIO INDOTTO EPISIOTOMIA USO DI STRUMENTI SEVERE LACERAZIONI
CARATTERISTICHE CLINICHE IN RELAZIONE ALL'UTILIZZO DELL'EPIDURALE
ANESTESIA EPIDURALE NO ANESTESIA EPIDURALE
Grafico 3. Tempo di travaglio (h) in rapporto alla parità e all’utilizzo dell’anestesia epidurale. 4,17 6,23 4,08 4,15 0 1 2 3 4 5 6 7 NULLIPARE MULTIPARE
TEMPO DI TRAVAGLIO IN RAPPORTO ALLA PARITA' E ALL'ANESTESIA EPIDURALE
NO A.EPIDURALE A. EPIDURALE
Grafico 4. Incidenza tagli cesarei d’urgenza in relazione all’utilizzo dell’anestesia epidurale. 83,40% 16,60% 0,00% 10,00% 20,00% 30,00% 40,00% 50,00% 60,00% 70,00% 80,00% 90,00% A.EPIDURALE NO A.EPIDURALE
INCIDENZA T.C. D'URGENZA IN RELAZIONE ALL'ANESTESIA EPIDURALE
A.EPIDURALE NO A.EPIDURALE
DISCUSSIONE E CONCLUSIONI
Nel nostro campione le nullipare costituiscono la popolazione più numerosa (66,73%) in assoluto e nei sottogruppi.
A richiedere il parto in analgesia farmacologica sono il 79,55% delle primigravide, rispetto al 19,23% delle multipare, dato molto significativo dal punto di vista statistico (P<0,01%). (Tabella 2- Grafico 1)
E’ intuibile come la paura dell’ignoto, l’ansia e l’inesperienza possano spingere la gestante ad avvalersi del metodo che con più sicurezza la possa liberare dal dolore del parto; la farmacoanalgesia.
Non si può escludere che, per carenza d’informazione, tutte queste gestanti non abbiano avuto consapevolezza delle possibili complicanze dell’epidurale. La percentuale delle richieste pervenute alla nostra equipe anestesiologica è più elevata di quanto riportato da altri autori (52).
Uno degli iniziali effetti negativi che forse le donne non conoscono è che il travaglio in epidurale diventa sempre indotto, poiché l’induzione si rende necessaria nel 100% dei casi.
La durata del travaglio, che altri autori riferiscono allungata di circa un’ora nel parto in analgesia, nella nostra casistica si allunga in media di due ore rispetto a quella delle nullipare non anestetizzate, differenza anche questa statisticamente significativa (47)
Non sono significativi i dati che riguardano le lacerazioni severe, poco numerose nel nostro studio, contrariamente a quanto riportato dai dati della letteratura (53, 54). La frequenza di lacerazioni severe è però indirettamente proporzionale all’uso dell’episiotomia, che arriva ad essere praticata fino nel 52,02% nei parti con l’epidurale contro il 37,05% dei parti senza epidurale (differenza significativa).
Conoscendo gli effetti avversi a distanza delle lacerazioni perineali gravi, quali l’incontinenza fecale, il dolore perineale e le fistole rettovescicali, il ricorso all’episiotomia profilattica di cui ormai si metteva in dubbio la necessità, si renderà sempre più necessaria con l’estendersi dell’uso dell’epidurale in travaglio di parto.
La bassa incidenza dei parti operativi si rapporta inversamente con l’alta incidenza dei Tagli Cesarei (TC) (83,4% verso il 16,6%) praticati d’urgenza dopo l’inizio di un travaglio in epidurale.
Molti autori non trovano significatività statistica per l’aumento dell’incidenza dei il TC dopo analgesia, anche se ne ammettono un lieve incremento (55).
M.C. Klein si meraviglia dei dati della Metaanalisi Cochrane 2003 che minimizzano la frequenza dell’uso del TC a causa dell’analgesia nel travaglio e riporta dati di altri autori che invece sono più simili ai nostri, con punte del 70% (56).
Questo autore ricorda le sequele a distanza per le future gravidanze che insorgono dopo precedenti TC, come le patologie della placentazione, gli aborti, l’infertilità e le gravidanze ectopiche. Tutto ciò
stimola gli studiosi ad indagini più numerose e puntuali per conoscere le varie complicanze ostetriche legate alla partoanalgesia epidurale (57). Purtroppo l’aumento del ricorso al TC è ormai un problema sociale su cui incidono vari fattori: i contenziosi medico-legali sempre più frequenti, l’abilità dei moderni operatori ostetrici, la scarsa preparazione delle donne all’attesa e al minimo sacrificio e il mutato approccio alla nascita di tutto il “sociale”.
La pratica dell’analgesia farmacologica “tout-court”, che sarà sempre più diffusa, non ci aiuterà a ridurre tali problematiche. Ma quando parliamo di TC non possiamo tralasciare le indicazioni che hanno portato a programmarli. Nel 50,4% dei casi infatti si tratta di pregressi TC: è un gatto che si morde la coda!
L’anestesia epidurale è certamente il metodo più efficace nella ricerca del sollievo dal dolore nel travaglio di parto. Il suo impiego sta aumentando in Italia, in modo routinario in alcuni ospedali, occasionale in altri (58). Viene raccomandato anche da autorevoli studiosi e persino la politica ne ha fatto una bandiera del sociale. La disponibilità gratuita di tale analgesia fa parte del patto della salute contenuto nella prossima finanziaria.
L’utilizzo di tale metodica non è però scevro da complicanze, quali: il prolungamento del travaglio, l’aumento dei casi di iperpiressia nella madre (associato ad un aumentato impiego di antibiotici, sia nella